病院検索/医療情報総合サイト クリニッくんは、医療機関向け無料ホームページサービスです。登録をご希望の医院様は、新規サイト登録ページへ。
こいけ眼科
日帰り白内障手術、眼底のレーザー治療、硝子体内注射など眼科手術の市内屈指の実績があります。
- 広島県広島市安芸区船越南3-27-26
- 082-847-2772
積水ハウスに設計・施行をお願いいたしました。良い意味でクリニックらしくない、マイホームのような空間をイメージして作り上げたつもりです。
診察や、手術前の緊張する時間を少しでもリラックスして過ごしていただけるように、との思いを込めております。
総合病院と同等の、最新の検査機械・治療機器を多数そろえております。
また学会などで最新の情報を取り入れ、有用な機械を積極的に導入してまいります。
受付

受付スタッフが笑顔とあいさつで出迎えます。
当院ではスタッフの入れ替わりがほとんどありませんので、顔なじみのアットホームな雰囲気ができています。
受付前に検温とアルコール消毒をお願いしております。また毎月初めの保険証の確認にご協力ください。
休診日などを掲示しておりますので、ご確認くださいませ。
カウンター右にはマスコット人形の「ふくちゃん」がいます。季節ごとに衣替えをします。
待合室

待合室です。中待合をふくめて27席とゆとりがございますので、
ソーシャルディスタンスをお取りいただきながら、診察前後、リラックスしてお待ちくださいませ。
大型テレビを設置しております。漫画・雑誌も置いてありますが、クリアカバーをして定期的にアルコール消毒をおこなっております。また壁に休診日や、病気の情報などを掲示しておりますのでご覧ください。
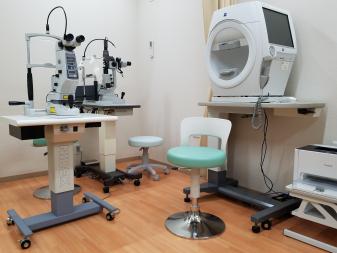
明検査室

明検査室です。ほとんどの検査をこちらで行います。
視力検査計(4台)・眼圧計・オートレフラクトメーター・レンズメーター・PDメーターなどの検査機械と赤外線治療があります。
検査機械はいずれも最新式で、患者様のご負担少なくお受けいただけるタイプです。
お子様の検査を、親御様がご覧いだけるよう椅子も配置しております。
窓を開放し、空気清浄機、加湿送風機を何台も配置することで、感染予防を厳重におこなっています。
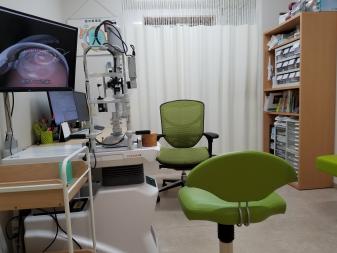
暗検査室
暗検査室です。当院では眼底疾患の診療に力を入れており、その検査と治療を行います。
オプトス・OCT(3次元眼底撮影装置)・視野検査などの、眼底疾患の最新検査機械をそろえています。市内でもっとも充実した設備を整えています。またアルゴン・YAGの2種類のレーザー治療専用のスペースもあります。
網膜裂孔・網膜剥離・糖尿病網膜症・網膜静脈閉塞症・後発白内障・急性緑内障などの治療を積極的におこなっています。
ある程度の時間を必要とする視野検査やレーザー治療をおこなう際には、室内専用の空気清浄機を、風量を多くしておこなっています。
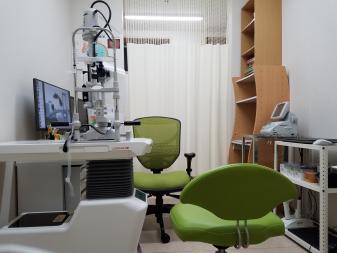
診察室1
診察室1です。大型モニターで目の写真を直接ご覧いただいたり、手術説明のCG画像をご覧いただけます。
ご家族用のいすも複数ございますので、ご一緒に説明をお聞きいただけます。何でもお気軽にご質問ください。
最新の電子カルテを使用しております。書記が診察時に、検査・投薬内容を入力しておりますので、診察後の待ち時間を短縮できております。
診察室内の処置用ベッドで、移動の負担なく、涙道洗浄などの処置をお受けいただけます。
診察中は窓を開放し、送風機を作動することで、換気を徹底しております。
診察室2
診察室2です。副院長が診察をおこないます。
また感染症を疑う際にも使用します。(直後に丁寧に消毒しております。)
診察室1の機械やパソコンに不調が出た場合に院長が使用することもできますので、トラブル時にお待たせいたしません。
また、視能訓練士が小児の検査・説明、ロービジョンケアをおこなう場合にも使用します。
眼底カメラ・コントラスト視力計・超音波Aモードなどの特殊検査機械もあります。
小児検査・説明スペース

小児の患者様が多く受診されますので、こちらでくわしい検査と説明をおこないます。
オクルパッド・ステレオテスト(3種類)・石原式色覚検査・パネルD-15・ドットカード・ワックなどがあります。
また。親御様へ治療内容のくわしい説明をおこなうこともあります。
コンタクトレンズコーナー

コンタクトレンズを脱着する際、手洗いをこちらでしていただきます。
各種ソフトコンタクトレンズを用意しております。また白内障手術後にお貸しする眼鏡や、お試し用のハズキルーペも置いています。
処置室
処置室です。内眼手術もおこなうことができる顕微鏡を設置しています。
小児の涙道洗浄、テノン嚢下注射・結膜下注射などの小処置をおこないます。
また急患に対して、抗生剤・ステロイド・浸透圧利尿剤の点滴をおこなう際にも使用します。
また、白内障手術・抗VEGF療法をおこなう直前の眼の消毒時に使用しています。
光学式眼軸長測定器・角膜内皮細胞鏡などの術前検査機械も配置しています。
検査・治療時間が長くなることもございますので、窓を開放し、空気清浄機を常時運転しています。
手術室
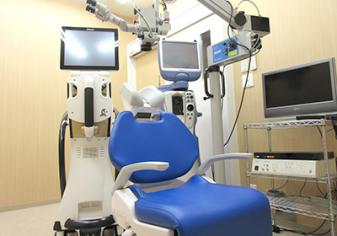
各種日帰り手術をおこなっていますが、白内障手術にもっとも力を入れています。
最新の機械・顕微鏡を使用し、通常の症例で約5分という短時間の手術を実現しております。
白内障だけで毎月30件前後の手術をおこなっており、市内トップクラスの症例数です。
白内障手術の術前説明の際に、手術室内にはいっていただき、実際の手術ベッドの上で、顕微鏡の光を体験いただき、眼球の動きを確認していただくシュミレーションをおこなっております。(手術当日の緊張をやわらげる目的です。)
白内障手術機械は2台あります。最新機械のセンチュリオンを使用し、もう一台のインフィニティはバックアップ用としています。
壁面は手術室としてはめずらしい、木目調を採用しております。リラックスして手術をお受けいただけるように配慮しております。
多目的トイレ

車いすの方でも使用できる多目的トイレです。(大型ショッピングセンターと同等の設備です。)
おむつ替えシートもございます。
掃除を徹底し、常に清潔に保っております。
駐車場(医院ウラ)

駐車場は、医院ウラの4台と、おとなりのどんぐり薬局さんの駐車場5台をご利用ください。
また、当院の交差点をはさんで斜め向かい、広島ガスの隣、緑色の看板「Tパーク」:25台分、も無料でご利用いただけます(駐車時に駐車証明書を発行いただき、受付時にスタッフにおわたしください)。
会計時に時間に応じてサービス券をお渡ししております。
また、バイク・自転車の方は医院オモテの駐輪場をご利用ください
提携駐車場:Tパーク

当院の交差点をはさんで斜め向かい、広島ガスさんの隣の緑色の看板の「Tパーク」を無料でご利用いただけます(25台分)。
駐車時、来院前に、精算機の駐車証明のボタン(操作盤の右下、黄色いボタン)をおして、駐車証明書を発行してください。受付時に受付スタッフにおわたしください。会計時にサービス券を時間に応じてさしあげます。
お帰りのときにサービス券を精算機にいれて(操作盤の右下に挿入口があります。)出庫ください。
となりにある黄色い看板の「FKパーク」はご利用いただけません。ご注意ください。
最新型眼底カメラ:オプトス
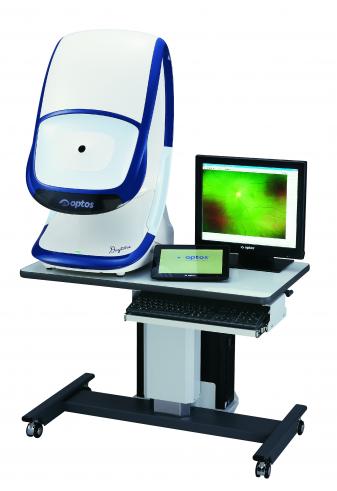
最新型の超広角眼底カメラ:オプトス社デイトナです。
眼底の約80%の領域をカバーする画角200度の広い観察範囲を実現しました。特に周辺部の疾患の観察に威力を発揮します。
最大の利点は瞳孔をひらくことなく眼底の撮影ができることです。
従来は眼底検査では瞳孔をひらく点眼薬をするために、検査後まぶしくなり4時間前後、車・バイクの運転ができなくなっていました。
この新しい超広角眼底カメラでは、お帰りの運転がまったく問題なくできます。また眼底検査の時間も少なくなり、待ち時間も短縮できます。
きわめて高額な機械のため、総合病院でも導入例はかぎられ、広島市内でも少数の施設にしかございません。
当院では、このデイトナをふくめて3種類の眼底カメラを併用することで、今までよりさらに眼底疾患の診療レベルがアップしました。
眼底疾患(糖尿病網膜症・高血圧網膜症・眼底出血・網膜静脈分子閉塞症・網膜剥離・網膜裂孔・加齢黄斑変性・緑内障など)の患者様は、予約・紹介状とも不要ですのでご遠慮なく相談にいらしてください。
OCT:眼底3次元画像解析
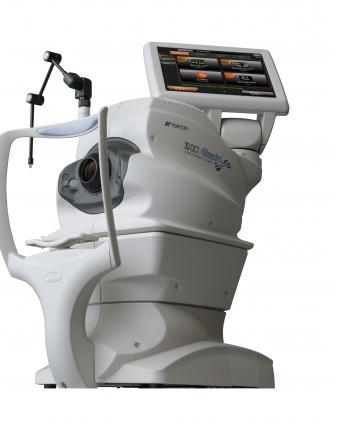
3次元眼底解析装置です。目のCTというと分かりやすいかもしれません。赤外線を眼底にあてることで、網膜の層別にくわしく構造をしらべることができます。
とくに見える機能が集中している黄斑(おうはん)の評価にすぐれています。黄斑の病気:黄斑変性、黄斑円孔、黄斑前膜、黄斑浮腫などの評価にとても重要となります。
眼底の中心部の観察が詳細にできますので、周辺の観察にすぐれるオプトスとくみあわせて、見逃しのない眼底評価が可能になります。
当院では、眼底の病気(糖尿病網膜症・高血圧網膜症・眼底出血・網膜静脈分子閉塞症・網膜剥離・網膜裂孔・飛蚊症・加齢黄斑変性・緑内障など)の診療に力をいれて、積極的な治療をおこなっております。
視野検査(緑内障検査)
おもに緑内障の診断・経過観察で使用します。
見える範囲を調べ、見えない範囲:視野障害を検出・評価します。視神経や黄斑の病気、視覚障害者の等級判定や頭蓋内の病気に対しておこなう場合もあります。
世界標準機のハンフリー社製です。国内はもちろん、海外に転居・赴任される場合でも結果をそのまま有効にご使用いただけます。
痛い検査ではありませんが、暗室の中で、光が見えたら押すという作業を繰り返していただきます。
苦手な患者様もおられますので、当院では最新型を使用していますので、片目で平均5分程度と短時間でおわります。
アルゴンレーザー

眼底の病気の治療に用いる重要な機械です。
飛蚊症・光視症を初期症状とする網膜剥離・網膜裂孔が拡大しないように、焼きつけ(凝固し)ます。
1回の治療時間は10~20分程度です。(網膜の傷の大きさ、数によりことなります。)
また、糖尿病網膜症や、網膜静脈閉塞症などの血管閉塞をおこす病気では、網膜が虚血(酸欠)となり、新生血管を生じてしまいます。新生血管は簡単にやぶれて目の内部への強い出血をおこしてしまいますので、それを抑えるために、レーザーで弱っている網膜を焼きつけます。
1回の治療時間は5分程度ですが、間隔を開けてくりかえし行う必要があります。いずれも日帰りでおこないます。
YAGレーザー

白内障手術後の視力低下でもっとも多い、後発白内障の治療に使用します。
術後数か月から何年という時間で、水晶体の入れ物;嚢が濁ってきて、白内障に似た、まぶしさやかすみを感じるようになります。
治療は、汚れを取るレーザー治療です。点眼麻酔で数分間という短時間で終わります。
メスを使わない遠隔的な治療になりますので、手術後すぐに帰宅でき、生活の制限はございません。
また急性緑内障の治療、また予防でももちいます。その場合、アルゴンレーザーとくみわせておこないます。
最新白内障手術機械:センチュリオン
米アルコン社製の最新型白内障手術機械です。機械内に還流液を入れて、圧変動を感知して、流量をコントロールすることができます。
水晶体の嚢の挙動がとても安定しますので、手術の安定性と効率性を高めることを実現できています。通常の症例で約5分という短時間の手術を実現できています。
当院では広島東部ではじめて導入し、良好な成績をえています。
手術後の屈折:近視、遠視の度数も非常に安定していますので、多焦点眼内レンズや乱視矯正眼内レンズにも安全性をもって対応することができます。当院では国内承認のすべての多焦点眼内レンズを取り扱っております。
また、白内障手術機械はもう一台バックアップ用にアルコン社製、インフィニティも設置しており、万一の機会の不調時にはも、手術が継続できるようにしております。
(同じ会社の製品ですので、ほかの器具が共通しておりますので、スムーズな入れ替えが可能です)
多焦点眼内レンズ

当院では最新の老眼治療にも対応しております。
3焦点眼内レンズ(パンオプティクス)・2焦点眼内レンズ(テクニスマルチフォーカル、アクティブフォーカス)・焦点深度拡張型レンズ(ビビティ・シンフォニー)、連続焦点型レンズ(オデッセイ・シナジー)唯一健康保険適応となるレンティスコンフォート、またそれぞれの乱視タイプなど、国内承認のすべての種類の多焦点眼内レンズも導入することで、老眼治療も積極的におこなっています。
現在、連続焦点型レンズと3焦点眼内レンズがもっとも視力の成績が良く、当院でもおもに使用しています。
連続焦点型レンズまたは3焦点眼内レンズを両眼に使用するのがもっとも満足度は高いです。
ある程度高額になってしまいますので、近方・遠方が見える2焦点眼内レンズと、中間・遠方が見える2焦点眼内レンズを組み合わせて使用する方法も取り入れております。
またもともと近視が無い方の場合、シンフォニーを両眼に入れることでご満足いただけます。
多焦点眼内レンズは選定療養となり、高額な負担となってしまいますので、選択される患者様はかぎられます。
しかし、通常の健康保険適応の単焦点眼内レンズを選択される患者様に対しても、左右の眼内レンズの近視度数に意図的に差をつけるモノビジョン法を独自に採用しております。
このため、手術後眼鏡を装用する機会を減らすことができております。
このように現在眼内レンズの種類が増えています。レンズの種類、度数の選択もふくめると多くの選択肢がございます。
当院では、経験豊富な医師・視能訓練士がしっかり時間をお取りして、ベストのレンズ選択ができますよう支援しております。
緑内障日帰りレーザー(SLT)
緑内障の治療は、眼圧を目薬で下げることが基本になります。しかし緑内障の点眼は、1本あたり高価で、外見の印象変えるなどいろいろな副作用が荒あるため、それを一生涯続けることになりますので、負担をかけてしまいます。
点眼だけでは眼圧が下がらない。または視野が進行してしまう場合は、緑内障手術という選択肢が出てきます。
緑内障手術は強力に眼圧は下がり、眼圧が下がる予測もたてやすいのですが、基本的に入院が必要になり、合併症・リスクが少なからずあり、手術後に見え方が悪くなることさえあります。
お仕事・生活への影響が大きくなってしまいます。
そこで、日帰りレーザー:SLT(選択的レーザー繊維柱帯形成術)という治療法が、全世界的に広がってきています。
SLTは、緑内障手術のように強力に眼圧を下げる効果は期待できませんが、日帰りで短時間に安全に行えることが最大の特徴です。
眼圧の下がり方には個人差がありますが、レーザー後に点眼を減らせたり、手術を回避できたりする患者様は多くおられます。
SLTは安全性と眼圧を下げる効果のバランスの良い優れた治療法です。
SLTは初期・中期・末期いずれの緑内障に対しても行うことはできますが、点眼を多く使用していない、早い病期の方が眼圧は良く下がります。(実際に欧米では、点眼治療の前や、点眼を1剤だけしている段階で行うことも少なくありません。)
SLTでは、目の中を循環している房水の出口にあたる、繊維柱帯というフィルターの組織にレーザーを当てます。その結果、生体の自然治癒反応を起こし、房水を抜けやすくさせて、眼圧を下げるレーザー手術です。
閉塞隅角緑内障、炎症をともなう続発性緑内障など一部の特殊例をのぞく、ほとんどのタイプの緑内障に対して治療をおこなうことができます。
痛みはほとんどなく、3~5分程度で終了し、1時間後に眼圧を測定して帰宅できます。眼帯をつける必要もありませんし、その日からお風呂、お食事、お化粧もまったく普通にしていただけます。
術後数日間は、軽度のかすみ、目の違和感、頭重感を感じる患者様がわずかにおられますが、自然に治ります。
定期的な術後通院は必要になります。
レーザー後1~2カ月で眼圧が安定します。その時点で約70%の患者様で眼圧が下がります。残りの30%の患者様は眼圧は変わりません。効果がある患者様では2~6mmHg眼圧が下がります。
またきわめて可能性は低いですが、眼圧が上がったり、炎症を起こしたり、目の前側に出血を起こしたりすることはありますが、いずれも短期間で点眼などで治ります。
レーザーで眼圧が下がる期間についても、個人差が大きいです。10年以上効果が持続する場合もありますが、数カ月で効果が切れてしまうこともあり、さまざまですが、平均して2~3年間、眼圧が下がります。
SLTは目の組織への負担がほとんどありませんので、繰り返しの治療が可能です。効果が弱くなっても、再度照射することで、同様に眼圧を下げることができます。
SLTは日帰りレーザー手術として、生命保険会社・医療保険の手術給付金を受けられることが多いです。ご加入の保険会社にご確認ください。(正式な手術名は隅角光凝固術です)
レーザーフレアメーター(炎症測定装置)

レーザーフレアメーターは、目の前側にある、黒目と茶目の間にある空間:前房のタンパク数を計測することで、目の炎症の程度を評価する最新の検査機械です。県内で4施設にしか導入されていません。
今までは、医師が経験的に、主観的に炎症の強さを評価し、手術後や、ぶどう膜炎・眼外傷などの消炎剤の薬剤選択をおこなってきました。
この機械を用いることで、炎症の程度を正確に、客観的に計測し数値化できるようになりました。
客観的なデータとして、患者様にお見せできますし、手術後のさらに安全な管理をおこなうことができます。
さらに、ぶどう膜炎・眼外傷の正確な診断、安全な管理をおこなうこともできます。
近視予防点眼:マイオピン
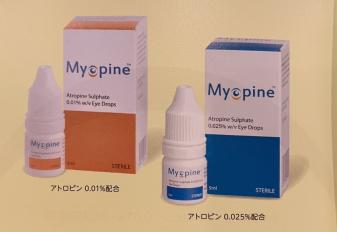
当院では、近視治療に力を入れています。最新の近視予防治療薬『マイオピン』です。
当院では、進行のスピードに応じて、0.01% 0025%という2種類を使いわけております。
遺伝性などの進行の速い近視に対して、目の変形:眼軸の進展をおさえることで、近視予防できるはじめての点眼薬です。近視予防治療は過去にもいろいろ試みられてきましたが、もっともエビデンスが高いと考えられています。
シンガポールで製剤されたものを輸入して販売しております。
現時点で、厚労省未承認のため、自由診療あつかいとなり、ある程度の治療費がかかってしています。
したがって、ご両親とも近視がつよい、あるいは、年齢のわりに早く、また進行のはやい近視の小児にしぼって使用しております。
条件にあわなくてもご希望の患者様に使用することはできますので、ご遠慮なくご相談にいらしてください。
新しい治療法となりますので、県内でもかぎられた施設でしかあつかっておりません。
抗VEGF療法:硝子体内注射
手術室内で無菌状態で、抗VEGF療法:硝子体内注射をおこなっています。
今まで治療の難しかった、加齢黄斑変性・網膜静脈閉塞症・糖尿病黄斑浮腫・近視性黄斑症などを対象に治療をおこないます。
アイリーア、ルセンティス、ベオビュという3種類の薬剤を使い分けております。
とくにベオビュは新薬となり、採用している施設はおおくありませんが、高濃度の薬剤となり、他の薬剤で効果不十分だった方に効果がみられたり、注射をおこなう頻度を減らせたりすることがあります。
ただしごく少数ですが、血管の炎症・閉塞をおこして視力低下することもございますので、注意は必要です。
注射ですので、数分で日帰りで可能となります。当日は保護眼鏡・眼帯をしていただきますが、翌日からはずして通常の生活が可能です。
独自の疼痛対策(点眼麻酔の回数を増やす、開瞼器をゆっくり開ける、丁寧な声掛けをする、ドレープを丁寧にはずす。など)も行っており、痛みはほとんどありません。
複数回治療が必要となることが多いです。総合病院・他院からの転院もお受けできます。予約・紹介状は不要ですのでご遠慮なく相談にいらしてくださいませ。
近視予防サプリメント:ロートクリアビジョンジュニア

近視の進行には遺伝素因が大きく関係することが証明されています。遺伝的要因だけでなく生活習慣や環境要因も関わることもわかってきております。
『アフリカ人は視力が2.0ある』と冗談のように言われていますが、あながち嘘ではなく、1日2時間以上屋外で過ごす子は近視になりにくく、屋外で過ごす時間が長いことが近視の予防になるということが実験で証明されています。
たとえば台湾では、学校で昼食を屋外でとるように指導があり、日光を浴びる時間を確保するようにつとめています。
当院では慶應義塾大学眼科の臨床研究にもとづいた「クロセチン」を配合したお子様用近視抑制サプリメント『クリアビジョンジュニアEX』を販売しております。
従来製品よりも「クロセチン」という成分を10倍多く含んでおり、お子様の近視進行の抑制効果があると言われております。小さなお子様でも飲みやすい小粒のソフトカプセルです。
オクルパッド:弱視治療機械

視力の発達不良、弱視を治療するための最新機械です。タブレットタイプで、コンピューターゲームをする感覚で、負担なく(むしろ楽しんで)治療ができます。
従来の弱視治療:アイパッチ(遮蔽治療)はストレスがおおかったので、その代用として開発されました。軽症のお子様には、オクルパッドのみを。重症なお子様には、両方併用して治療をおこなっています。
小児眼科を得意とする視能訓練士と、院長とで治療にあたっております。
当院では小児眼科に力をいれています。親御様にもていねいに説明をさせていただいております。他院からの転院も積極的にお受けしております。紹介状は不要ですので、セカンドオピニオンとしても相談にいらしてください。
月1回程度の治療をおすすめしています。
涙点プラグ(ドライアイ治療)
涙点プラグは以前から行われている治療法で、涙点という眼がしらにある、涙の出口に蓋をすることで、涙を逃がさないようにして、涙を増やす治療法です。点眼で治りにくいドライアイに対してとても有効な処置になります。
縫い付けたりせずにはめるだけですので、万一相性が悪ければもとに簡単にもどすこともできます。
点眼に比べて効果が速いのが特徴です。
今まではシリコン製の素材のものを使用していましたが、プラグのサイズは通常、2種類しかありませんでした。
伸縮性がありますので、ある程度目の形にフィットしてくれますが、オーダーメイドでつくるわけではありませんので、目の形にあわずに、脱落してしまう方がある程度おられます。
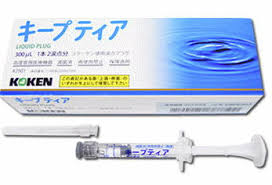
その場合、シリコン製を再度使用しても脱落を繰り替えしてしまいますので、当院では、最新治療のコラーゲン製のものも導入しております。
コラーゲン製プラグ;キープティアは、コラーゲンですので、柔らかく液体・個体の中間のような性状です。涙の通り口の涙道にいれていくと、体温で温まって固くなり、固定し、涙道の形にフィットしてくれます。
少しづつ溶かされてなくなっていきますので、3~6か月の目安で再投与を相談でおこなっています。
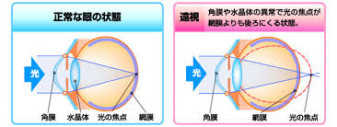
近視とは
近視とは、遠視・乱視と一緒にピントの異常の1種です。もっともなじみのある病気かもしれません。
人間は、前方からはいってきた光を、角膜と水晶体で曲げて、神経があつまっている網膜に焦点をあわせることで対象物を見ています。近視の場合、光の焦点が、網膜より手前にあるために、近くは見えますが、遠くは見えにくくなります。
眼球が大きい(眼軸長が長い)こと、または角膜と水晶体の屈折力が強いことが原因となります。
乳幼児の目は遠視が多いですが、年齢とともに近視の割合がふえていきます。最近学童期の近視の急激な増加が問題になっています。(テレビゲーム・スマートフォン・タブレットの使用が関係しています。新型コロナウイルス感染拡大にともなって、家で過ごす時間が増えることが影響している可能性が指摘されています。)
眼軸の伸びが原因の近視は、遺伝の影響をつよくうけます。一部の進行性の強いものは病的近視という、視力が矯正できない状態になることがあり、白内障・緑内障・網膜剥離といった、目の成人病の発生リスクを将来的にたかめてしまいます。
遺伝を改善することはできませんので、近視を予防する生活習慣として、日光をあびたり(1日 1,000ルクスを2時間以上)、運動をしたり、20-20-20の予防法が有効です。(勉強、ゲームなどの20分近くを見る作業をおこなったら、20秒間、20フィート:6メートル離れたものを見る予防法)
また点眼治療として、低濃度アトロピン:マイオピン点眼が世界的に評価されてきています。とくに、遺伝性の進行性のつよいものに対して、目の形状をまもることで近視の進行をおさえることが証明されています。
さらに手術として、レーシック、ICL(眼内コンタクトレンズ)という手段もあります。また高齢の方で、白内障がすでに出ている方では、白内障手術で使用する眼内レンズで近視を治すこともできます。手術をきっかけに眼鏡・コンタクトレンズをかなり薄くすることができます。
乱視とは

乱視とは、目の形のいびつさから見えにくくなる状態です。
ただし、人間の目の形は完全な球形ではありませんので、どなたでも乱視は持っています。強さに差があるだけです。
ものを見る時には、前方からはいってきた光を、角膜(くろめ)と水晶体(レンズ)で曲げて、目の奥の網膜にはこんで見ています。網膜の上に1点で光を結ぶ場合、もっとも像が鮮明に見えますが、
乱視(正乱視)がある場合、眼球がラグビーボールのような形をしていて、縦方向と横方向(斜めの場合もあります)で光の曲がり方が違い、網膜の上に1点で光を結べません。結果として、ものがにじんだり、二重に見えたり、まぶしく感じるようになります。
見えにくさが続くことで、目の疲れがつよくなったり、頭痛をおこしたり、集中して作業をすることが難しくなったりします。
高齢の方の場合、白内障が進行することで、水晶体が変形して乱視が強まることもよくあります。
また、角膜が感染を起こしたり、外傷をうけて表面がでこぼこになることで乱視を起こす不正乱視もあります。
乱視の治療は眼鏡またはコンタクトレンズが基本になります。不正乱視の場合は、角膜に直接当てて形状を改善するハードコンタクトレンズが必要になることもあります。
職業上の理由で、高い裸眼視力が必要になる場合などで
は、レーシックを選択することもあります。ご高齢の方で白内障が進行している場合、白内障手術をおこなうことで、乱視を減らすことができます。(乱視が強い場合、乱視矯正用の眼内レンズを選択します。)
遠視とは
遠視とは、近視・乱視とともに、屈折異常:ピントの異常の一種です。
遠くが見える、良い目と思われていることがありますが、実際には遠くも近くも見えにくい、見るために、目の調節力をはたらかせて見ないといけない悪い状態です。
遠くのものを見る時に、前から入ってきた光が、角膜・水晶体をとおって眼底:網膜に達してものを見ていますが、遠視では、光が網膜の後ろ側にピントを結んでいる状態です。
網膜にピントを合わせるために、眼鏡にプラスのレンズ、凸レンズを入れます。
眼球が小さい、または角膜・水晶体の屈折力がよわい場合に起きます。
遠視は、とくに小児で問題になります。度数がつよいと視力の発達をさまたげて、弱視(めがねをかけても視力が出ない状態)になってしまう可能性があるためです。
軽い遠視では、遠くの視力はよく出ます。また子供の場合、調節力がしっかりあるため、近くも見えます。ただ手元の作業が苦手、勉強などで集中力がよわいなどの症状がでることがあります。
強い遠視では、網膜でピントがあわない状態がつづくことで、視力が発達できない弱視になってしまうことがあります。人間の視力は8歳から10歳ごろでほとんど成長がとまってしまいますので、それまでに遠視を発見して、眼鏡による矯正や、アイパッチ・オクルパッドなどの補助治療をおこなう必要があるのです。
適切な治療時期をのがすと、いくら治療をがんばっても視力が成長できなくなってしまいます。
また、ピントを合わせようと目の力が入りすぎるために、片方の目が内側にむいてしまう斜視を起こすこともあります。そうすると両目でものを見る能力が弱まることもあります。
弱視とは

弱視とは、何らかの原因で視力が発達できなくなった状態です。人間の視力は生まれた直後には0.01程度で、光の刺激をうけてものを見ることを通して、視力が成長していき、8~9歳くらいに成長が完成します。
この年齢までに、十分な光の刺激をうけれないと、視力の発達がとまってしまうのです。
視力検査では、裸眼の視力と、眼鏡で近視・遠視・乱視をのぞいた最大の視力(矯正視力)をはかります。
弱視は、矯正視力が出ない状態をいいます。
たとえば裸眼視力が0.01でも、矯正視力が1.5であれば弱視ではありませんが、裸眼視力が0.5でも、矯正視力が0.9であれば弱視という診断になります。
弱視の原因でもっとも多いのが、極端に遠視・乱視がつよい場合です。目の奥の光を感じる網膜に十分な光の量がはいらなことで視力の成長がさまたげられます。
また左右の目の度数差がつよすぎる場合、
左右差がつよい場合、度数の軽い、視力の良い方の目ばかり使用してものを見るようになってしまいます。よって度数の強い方の目の視力の成長がさまたげられてしまうのです。
また、斜視があるために、両眼で同時に見ることがさまたげられることで、視力やものを立体的に見る能力が発達できないこともあります。
さらにまれではありますが、先天的な白内障・緑内障などがある場合、眼瞼下垂がある場合も弱視をおこす可能性があります。
弱視の治療は眼鏡で遠視・乱視・近視を完全に眼鏡で矯正することが基本になります。
度数の左右差が原因の場合、視力の良い、度数が軽い方の目を隠すことで、度数の強い目を刺激させ視力を成長させるアイパッチ:遮蔽治療を使用したり、アイパッチが難しい場合、瞳孔を開く目薬をもちいる場合もあります。
最近の治療法として、オクルパッドというコンピューターのゲームをすることで、アイパッチ異常の効果がえられる場合もあります。
アイパッチのように精神的負担をかけないというメリットがあります。
病的近視とは
近視は、屈折異常のなかで一般的にもっともよく知られているタイプになると思います。前からはいってきた光の焦点が、網膜の手前で像をむすびために、裸眼で近くは見えますが、遠くは見えにくく、眼鏡が必要になります。
眼鏡やコンタクトレンズの度数で、0D~-3.0Dを軽度近視、-3.0D~-6.0Dを中等度近視、-6.0Dを強度近視と区分します。
強度近視では、目が前後方向に長い(眼軸長が長い)ため、眼球の変形の影響で目のいろいろな組織を傷害する、
病的近視になることがあります。病的近視は、失明原因の4位となっています。近視は多くの方がもっておられますが、たかが近視とはいえないのです。
以前の大規模調査で、40歳以上の方で近視の割合は37.7%. 病的近視の方は1.7%いることがわかりました。
病的近視で視力を低下させる、白内障・緑内障・網膜分離・網膜剥離・黄斑円孔・脈絡膜新生血管など難治性の病気を生じることがあります。
白内障は、高齢の方はほとんど全員でますが、病的近視ではかなり早く、お若くして手術になることがあります。白内障が進行することで、近視の度数がさらに強まることもあります。また手術をする際に使用する眼内レンズの選び方で、近視を大きく改善したり、多焦点眼内レンズを使用すれば、眼鏡を使用しなくてよくなる可能性も高いです。
緑内障は、眼球が伸びるときに、目の一番奥にある視神経が、断線するように障害を受けることでリスクがあがります。緑内障では視野が障害されますが、近視による変形を受けた網膜に対応した視野も障害されるため、緑内障の診断や進行の判断をむずかしくさせます。
網膜分離は、引っ張られた、網膜が広がってさける状態で、進行すると網膜剥離をおこして手術が必要になります。
とくに網膜の中心に引っ張る力がくわわると、中心の黄斑に穴が開くことがあり、やはり手術が必要ですが、視力回復はむずかしくなります。
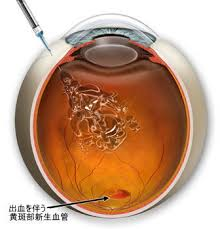
脈絡膜新生血管は、網膜の外側にある脈絡膜から異常な血管がはえてきて、中間にある網膜色素上皮の上または下まで伸びる状態です。この血管は非常にもろいため、簡単にやぶれて出血や水に近い成分がでてくることで、中心部分を変形させて視力を低下させます。
最近になって、注射療法(抗VEGF)の選択肢ができ、負担少なく治療ができるようになりました。
このように近視がつよまることで、将来的にさまざまな重篤な目の病気の基礎ができてしまうのです。小児期から近視が進まないような生活の工夫をすることは大切です。またご両親が強い近視をお持ちであるなど、進行する条件がそろっている場合には、マイオピンによる予防治療を検討したほうがよいと思います。
色覚異常とは

色覚異常とは、目の奥にある、網膜の視細胞の機能異常のために、一部の色の区別が困難な状態です。(色がまったく見えないわけではありません。)以前は色盲・色弱といわれていました。
最も多い赤緑色覚異常は、日本人の男性の20人に1人、女性の500に1人いることがわかっています。男性ではめずらしいものではありません。遺伝することも多いです。他人から指摘されたり、検査を受けない限り自分で自覚することはできません。したがって、親御さんが異常にきづいて、学校の検査で指摘されて眼科を受診して診断されるケースが多いです。
残念ではありますが、現在の医療で治すことはできませんが、悪化することもありません。
間違えやすい色の組み合わせは、「赤と緑と茶」、「ピンクと水色と灰色」、「緑とオレンジ」などです。
また、色を間違えやすくなる条件として、急いで色を選ばないといけない場合、照明が暗い場合、色同士の輪郭・境界線がない場合、疲れて集中力が落ちている場合、彩度(コントラスト)が低い場合などがあります。
また、以前はあった、免許・入学・就職での障害もずいぶん少なくなってきております。ご本人と周りの方が、色覚異常について認識されて、少し工夫されるだけで支障なく過ごすことは可能です。
現在でも、一部の自衛隊・警察関係・航空・航海・調理師専門学校などで入学・就職の制限はのこっておりますので注意は必要です。(進路の大きな回り道をしてしまう可能性があります。)親御さんのほうで症状を感じられたら早めの眼科受診をおすすめいたします。
さかまつげとは
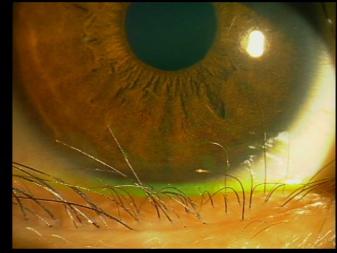
さかまつげとは、本来目の外側に向いて、目に異物がはいることを防いているまつ毛が、目に当たる方に向いてしまい、目の表面にある角膜に傷をつける状態です。
眼瞼内反(がんけんないはん)というまぶたの向きが目に向いて、多くの睫毛が目に当たる強い状態と、まぶたの向きは正常で、一部の睫毛だけが目に当たる睫毛乱生(しょうもうらんせい)という状態にわかれます。
傷のために、異物感・痛み・目やに・充血・涙をだして、悪化すると角膜潰瘍という重症な状態になると視力が下がることもあります。
生まれつき、赤ちゃんから持っているもの、高齢になってから発症するものに分かれます。
日本人では、生まれつきの、先天性のものは頻度が高く、ほとんどが眼瞼内反です。軽いものもふくめると10人に1人くらいはもっています。
先天性ものについては、年齢で顔の形が変化し、まつ毛が目から離れていって自然に治ることもよくあります。したがって、まず様子をみることが多いです。
角膜の傷を繰り返す場合、少量の傷はヒアレインなどの角膜保護剤を使用しますが、効果は一時的です。睫毛を抜く方法を一般的におこないます。
睫毛を抜いても、向きの悪い毛根はのこるので、また生えかわるので、定期的に抜いていきます。
先天性のものでも年齢での回復が見込めない場合や、視力を下げる可能性がある場合、また継続して睫毛を抜くことがご負担になってしまう場合には手術をかんがえることになります。手術は眼科以外に、皮膚科・形成外科でもおこないます。
眼瞼けいれんとは

眼瞼けいれんとは、まぶたがピクピクとけいれんすることで、正常の方でも、緊張したり疲れたりしてでることがあります。
病気としての眼瞼けいれんでは、けいれんの程度・頻度がつよくなり生活に支障が出て、治療が必要になる状態です。
原因は脳内でまぶたの動きをコントロールするシステムが異常をおこすことです。中高年で増えて、女性に多い傾向があります。安定剤・睡眠薬などの内服薬が原因になることもあります。
症状は、まぶたの違和感がある、けいれんする、乾燥する、まぶしくなる、目が開けにくくなるなどで、ドライアイの症状と共通するものが多いです。進行すると、人・ものにぶつかる、失明に近くなることさえあります。
治療は、ボトックスの注射が基本です。あわせて、ドライアイの点眼薬、原因となっている薬剤の休薬、まぶしさを減らす遮光眼鏡の処方などがあり、重症例には手術をおこなうこともまれにあります。
ボトックスの注射は、多くの患者様に効果がありますが、効果が3-4カ月でよわくなりますので、
症状をおさえるためには定期的に投与されたほうがよいでしょう。
ただし、ものが二重に見える、まぶたが下がるなどの強い副作用がでることもあり注意が必要です。
ドライアイとは
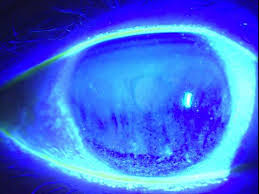
ドライアイとは、涙が不足していろいろな目の症状を出す病気です。
正確に言うと、涙そのものの量が減ったり、涙は3層からなっているのですが、一つの層が少なくなるなどのバランス、質が悪くなる病気です。
症状はさまざまで、乾く、ゴロゴロする、異物感がある、充血する、かすむ、まぶしく感じるなどです。目の表面に涙がきれいにたまることで視力が安定しますので、涙が不足するといろいろな見方の不調がでてきます。
湿度や環境の影響を受けやすいので、時間帯や季節で症状が変動することも特徴です。
女性の方が多く、加齢とともに増えます。コンタクトレンズ
、エアコン、パソコン、スマートフォンの使用で悪化しやすく、シェーグレン症候群、リウマチなどの膠原病や、一部の高血圧・精神疾患の内服薬が原因になることもあります。
推定で数千万人の患者様がおられ、デジタル機器の使用により急速に増加しています。低年齢で増えていることも近年の特徴です。
治療は点眼薬が基本です。種類がたくさんありますので、それを病状に応じて組合わせ、使い分けることが重要になります。
ヒアレイン・ジクアス・ムコスタ・マイティア・ヒアレインミニ・フルメトロン・フラビタン眼軟膏・タリビッド眼軟膏など多数あります。
点眼で治りにくい場合、涙点プラグという方法を試すこともあります。
これは、涙点という涙の出口(目頭にある小さな入口で、女性はお化粧簿で気づいておられるかもしれません)に蓋をすることで、涙を逃がさないようにして、涙の量を増やす治し方です。増えた涙が角膜の傷の修復にはたらくことで症状を改善します。
形状が決まっているシリコン製のものと、内部の形状に沿ってくれるコラーゲン製のものがあります。コラーゲン製では定期的に挿入を繰り返す必要があります。
また、近年マイボーム腺の障害がドライアイの主要な原因となっていることが分かってきて、その治療も併用することで、効果が上がることがあります。
マイボーム腺は、上下の瞼のまつ毛の生え際にあり、涙に脂を足す働きをしています。ここがおもに詰まることにより、涙の質が悪くなるのです。
赤外線治療や、ホットパック、マイボーム腺開口部の洗浄、清拭、直接詰まっている部分を切開する治療をおこなっています。
流涙症とは

涙が増えて目からあふれる状態をいいます。涙は少なくなってもドライアイで障害をおこしますが、多すぎても支障になりますので、適切な量がたまる必要があります。
涙がふえすぎると見方を悪くしたり、つねに溜まるため皮膚を荒らすこともあります。重症の方では、一日中ハンカチが手放せないという方もおられます。
涙が増える原因は第一に、涙のとおりが悪くなること:鼻涙管閉塞です。涙の通り道が汚れでつまったり、赤ちゃんの場合、生まれつきつまっていることもあります。
基本的な治療は、通り道を食塩水で洗う、涙道洗浄です。繰り返して効果がえられない場合、専門病院での手術をかんがえます。
赤ちゃんの場合は、成長にともなって自然に回復することもありますので、目薬とマッサージで様子を見ることもあります。
別の原因として、目自体の病気から増える場合もあります。目にゴミが入ると涙でゴミを洗い流すように涙が増えます。
目に細菌が入ったり、花粉などの微粒子がはいった場合にも、同様に涙が増えます。また逆まつげでまつげに刺激されることで涙が増えることもあります。
これらのケースでは、原因の病気の治療が必要となります。
角膜異物・結膜異物(目にゴミがはいる)とは
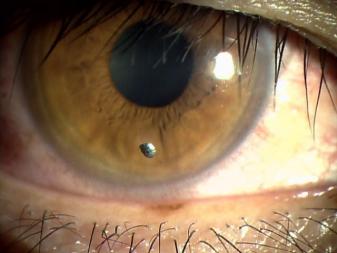
目にゴミが入ってしまうことはよく起こります。砂・植物・昆虫・コンタクトレンズの破片などですが、もっとも多いのは鉄工所、サンダー作業などで鉄粉がはいることです。
目は非常に神経が豊富で敏感な組織ですので、微量のゴミでも症状は強く出ます。痛み・充血・目やに・涙などです。
また異物が取れても刺激や傷はのこりますので、すぐに症状が取れないこともよくあります。
異物のある場所によって、角膜異物(黒目につく場合)、結膜異物(白目につく場合)にわかれます。
結膜では瞼の裏側の結膜の深い部分にはいると洗眼では落ちなくなってしまいます。
角膜は中心にあるためそちらに当たってしまうと、痛みがより強く、本当の中心にあたると視力低下することもあります。
治療ですが、いずれの異物でも、まず清潔な食塩水でていねいに洗い流したうえで、残ってしまったものを除去します。(症状が強い場合、点眼麻酔をすることも多いです。)
綿棒・ピンセット・針・ドリルなどを使用します。(少し怖くなりますね。いずれも非常に小さいものですし、麻酔をかけて行いますので痛いことはありません。)
その後抗生剤・消炎剤・角膜保護剤などの目薬で治療します。
鉄粉の場合、時間がたつと周りにさびがついてしまいますので、除去にさらに時間がかかり、場合によっては2回にわけて取ることもありますので、早めの眼科受診をおすすめいたします。
結膜結石とは
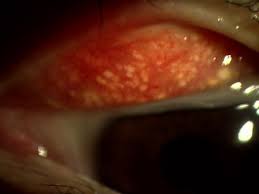
結膜結石とは、瞼の裏側の粘膜部分にできる、小さくて白い小石のようなものです。実際は分泌物がかたまったものです。
症状がなくもっておられる患者様もおおくおられますので、一度瞼をめくってみてみて下さい。
粘膜をやぶり露出してしまうと、敏感な角膜を刺激するようになり、痛み・違和感がつづくようになります。充血や涙や目やにをだすこともあります。
原因はアレルギー性結膜炎・ドライアイが背景にあることもありますが、原因不明で体質的にできやすい方もおられます。
治療は、目薬で麻酔をかけた状態で、ピンセット・細い針を使って除去することです。痛みなく短時間でおこなうことができます。
患者様ご自身でとることは困難です。
再発性があり、また生えてきてしまうこともよくあります。通常粘膜を露出してしまっているものだけ取るようにしています。
はやり目とは
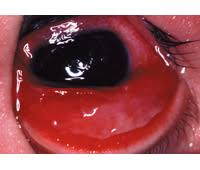
はやり目とは、アデノウイルスによる角結膜炎です。
強い充血、目やに、違和感、涙、見にくさなどを自覚します。
またウイルス感染症の特徴として、首やのどのリンパ節がはれたり、風邪のような全身症状(倦怠感、関節痛など)も現れます。
片目から起こり、おって反対の目に症状が出ることが多いです。通常の結膜炎は細菌感染が原因で、他人にうつる性質はありませんが、アデノウイルスは感染力がつよいので、接触感染を起こします。感染している方に直接手で触れられたり、感染している方が手で触れたものを、触るだけで感染することもありますので、生活に注意が必要になります。
手洗いをこまめにすること、家族との接触を減らすようにすること、お風呂の順番を最後にすることなどです。幼稚園・保育園で広まったり、家族感染で広まることもあります。
学校保健法の指定感染症になりますので、保育園・幼稚園・小学校・中学校・高校生であれば原則休校・休園が必要になります。(治ったのを確認して治癒証明書を発行しています。)
大人の方であっても、医療関係・介護関係・教育関係など多数の人と接するご職業であれば、休職をふくめ対応が必要となります。
眼科ではアデノチェックなどの検査でアデノウイルスの有無を、結膜を綿棒でこすって調べます。点眼麻酔をかけますが、違和感は感じます。5分程度で結果が分かりますが、採取量や測定時期によって、結果にまぎれが出ることもあります。
アデノウイルス自体にたいする特効薬はまだありませんので、症状をおさえるステロイド剤や、別の細菌感染をふせぐ抗生剤の点眼をおこないます。また休養を取って身体を休ませることも有効です。
治療をおこなうことで、症状は1週間程度で落ち着き、長引くことはすくないです。しかし少数ですが、角膜上皮下混濁(くろめの濁り)から視力低下をおこすことがあり、その場合はステロイドの点眼が必要になり経過観察をおこないます。
結膜下出血とは
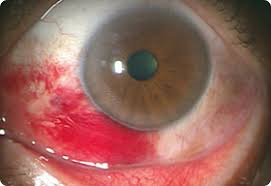
結膜下出血とは、結膜(白目)の下側にある細い血管が切れて、血液がたまる状態です。皮膚の内出血と状態は似ていますので、基本的には、時間がたてば吸収されます。
点眼薬で様子をみることが多いですが、血腫という、かたまりになるようだと、内服薬を使うこともあります。
温めたほうが吸収はよくなりますので、ホットパックなども有効です。
目を触ったり、こすったりすると再発することがありますので、コンタクトレンズは基本的に装用されて大丈夫ですが、出し入れでは不要に力がはいらないようにして、しばらく目を優しくあつかうようにしましょう。
年齢で血管が弱くなると頻度がふえますので、高齢の方で増えます。また糖尿病・高血圧・腎臓の病気・白血病などの全身の病気をもっておられる方でも増えます。毎月のように起こすようだと内科受診をお願いすることもあります。
軽症の病気とはなりますが、病的な充血と判断は難しいところがありますので、赤くなったら一度は眼科受診されることをおすすめいたします。
結膜浮腫とは
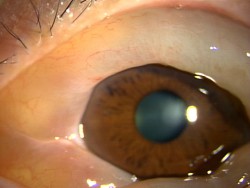
結膜浮腫とは、結膜:白目の下側に水がたまることで、白目が浮き上がる状態です。ゼリーのように、ぶくぶく膨れ上がる状態で、はじめて起こされた患者様は驚かれることも多いです。
お子様が目をかゆがってこすることで起きたり、コンタクトや異物を取ろうとして、目をこすったりした後に起きることもあります。
白目の一部分だけ腫れる状態から、白目全体が膨れあがる状態まで程度は様々です。
白目は下側の強膜という壁になる組織の上側に結膜という薄い膜が乗っています。
二つの膜は完全に接着しているわけでなく、部分部分接着していますが、その間に水に近い成分が入ることで浮き上がらせているのが原因になります。
触る、こする以外では、急性のアレルギーが原因のことが多いです。結膜浮腫自体は、時間でなおる性質があり、視力をおとすこともありませんので怖い病気ではありません。
治療としては、自然に治る傾向はありますが、それを早める消炎剤の点眼を使用することが多いです。
しかしその原因にアレルギー性結膜炎があることは多く、それ以外にもドライアイが原因になっていることもあります。またぶどう膜炎、眼窩蜂巣炎などのつよい眼内炎症の部分症状の可能性はありますので、一度は眼科を受診されたほうが良いと思います。
白目のしわ、もりあがり:瞼裂班について
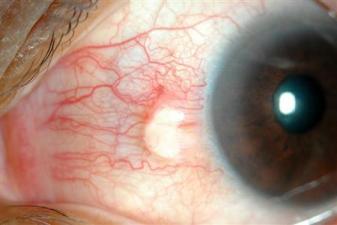
白目の黒目に接する部分が盛り上がるが気になって受診される方がおられます。鼻側、耳側両側にでますが、鼻側にできることが多いです。黄色や進行すると茶色くなります。
ご本人が気づかず持っておられることもよくあり、お若い方でも起きますが、中高年になるとかなりの頻度で持っています。
30~40歳代の女性が気にして受診されることが多いです。
瞼裂班(けんれつはん)という状態で、年齢・紫外線・コンタクトレンズ・ドライアイ・ほこりっぽい環境などが原因となり、白目:結膜が変性をおこし隆起した状態です。
弱い場所になってしまい、細菌感染から扇状にひろがる充血を繰り返すこともよくあります。
視力に影響を及ぼしませんのでよほど大きくならないと手術で切り取ることはありません。アレルギーを抑える点眼や、炎症を抑える軽い点眼で様子を見ることがおおいです。
コンタクトレンズは、使用してもかまいませんが、装用時間はへらしたほうが良いでしょう。特にハードコンタクトは負担をかけやすくなります。
めぼ(ものもらい)とは
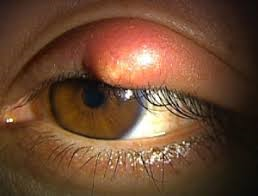
めぼ(ものもらい)とは、まぶたの腫れを総称していいます。
麦粒腫(ばくりゅうしゅ)と霰粒腫(さんりゅうしゅ)にわかれます。
麦粒腫のほうが頻度が多いです。まぶたにある腺が細菌感染を起こして腫れた状態です。抗生剤の点眼・軟膏をつかい、炎症が強い場合、ながびく場合には抗生剤の内服を使用することもあります。
おもてに溜まった膿を針でぬくこともあります。
霰粒腫は、痛みがなく、しこりができることが特徴です。脂の腺の肉下種をおこした状態です。
治療は、麦粒腫に準じて、まず抗生剤の点眼・軟膏・内服を使用するのが基本となりますが、大きい場合、治療の反応が悪い場合、手術や注射をおこないます。
手術は術後、切開創がきになったり、抜糸も必要になりますので、女性の場合、しこりが小さい場合は、注射がよいと考えています。
無治療だと何か月ものこりますので、ある程度長引いたら、注射・手術を考えた方がよいと思います。瞼の腺の構造でなりやすさが決まりますので、繰り返しやすい方がはっきりとおられます。
また高齢者で、霰粒腫をくりかえす場合には、瞼の皮膚がんの可能性もありますので要注意です。
また、チョコレートやピーナッツを食べることとの関係は指摘されていますので、繰り返す場合、控えたほうがよいでしょう。
ぶどう膜炎とは
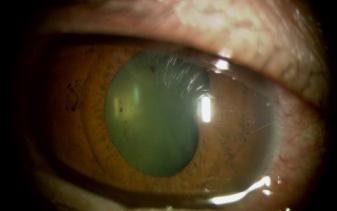
ぶどう膜炎とは、目の内部に炎症を起こす状態です。ぶどう膜とは、脈絡膜・毛様体・虹彩(ちゃめ)という三つの組織をあわせていいます。
脈絡膜は光を感じ取る神経が集まっている網膜の下側にあり、網膜を栄養しています。毛様体は、水晶体:レンズを取り囲んでいます。筋肉の伸び縮みすることで、見たい距離に焦点をあわせる働きをしています。
虹彩(ちゃめ)は瞳をかたちづくっています。開いたり閉じたりすることで、目に入る光の量を調節して、まぶしさを抑えています。
これらの組織は血管が豊富なために炎症を起こしやすくなります。炎症をおこすと、結膜炎に似た、充血・目やに・違和感・痛み・涙などを出したり、目の内部をよごすことで、視力低下・かすみ・飛蚊症を出したりします。再発性があり症状をくりかえすこともよくあります。
また、白内障や緑内障を合併し、その治療が必要になることあります。
原因としては、細菌やウイルスなどの感染が原因なこともありますが、全身の病気の一部として出ることが多いです。免疫の異常を起こす、ベーチェット病・サルコイドーシス・原田病などが多いです。したがってぶどう膜炎を繰り返すようであれば、原因をさぐるために、内科で精査をお願いすることあります。
治療は炎症を抑える、ステロイド薬を投与します。抗生剤とあわせて、目薬をまず使用しますが、炎症が強い場合、注射をおこなったり、(注射も表面に打つ結膜下注射、比較的深い部位に注入するテノン嚢下注射があります。)内服薬、入院管理で点滴治療をおこなうこともあります。
原因によっては、免疫抑制剤の内服もおこないます。
治療を早くにやめてしまうと、再発しやすいので、定期受診していただき、薬の量をじょじょに減らしていく必要があります。
初期症状は、結膜炎と似て、充血・違和感・目やになどですが、視力に影響する重症なものもふくまれますので、これらの症状を感じられたら、眼科受診をおすすめいたします。
白内障とは
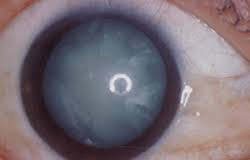
白内障とは、眼球の真ん中にある、水晶体が濁る状態です。水晶体は光を通す働きをしています。光が眼内に通らなくなりますので、かすむ(遠方、近方という距離を問わずに、)、まぶしくなる、色の鮮明さが失われる、二重に見えるという症状が出ます。
また水晶体が厚くなることで度数がかわりますので、眼鏡を頻繁にかえるようになる、一時的に近方が見やすくなるといった症状が出ることもあります。
50歳代から症状がではじめて、60歳代から70歳代に症状がつよくなり、手術を受けられる方がふえてきます。
最近、食週間の変化や、近視の増加などで、若年発症がふえています。
日本全体で年間130万件をこえる手術件数となっており、眼科をとわず、すべての手術でもっとも多い件数となっています。
現在では手術機械・手術手技が完成してきていますので、短時間で安全に行えるようになってきています。
目の手術ですので恐怖感をおぼえれる方は少なくありません。そのお気持ちもよくわかるのですが、手術にはタイミングがあります。白内障手術も待ちすぎると、手術の時間が長くなったり、リスクが高まります。また、目の炎症をおこしたり、急性の緑内障をおこすこともありますので、医師とタイミングをよく話し合ってきめていくことが大切になります。
手術では、混濁した水晶体をとりのぞき、代わりに光を通す、眼内レンズを入れることになります。
眼内レンズには、健康保険適応の単焦点レンズと、選定療養の多焦点眼内レンズがあります。
実際には単焦点レンズを選ばれる患者様のほうが多いですが、その場合でも、ピントの距離をどれくらいに設定するかを術前によく話しあうことで、手術後の見方の満足度がかわってきます。
また、眼内レンズは、言葉通り眼内に埋め込みますので、汚れることもなく一生涯使用できますが、術後の交換はできまん。したがって、レンズの種類、ピントの距離は慎重にえらぶ必要があります。
ハロー・グレアとは

ハロー・グレアとは、光視症ともいい、多焦点眼内レンズをもちいた白内障手術の代表的な合併症です。
光が眼内レンズを通るときに乱反射をおこすことが原因です。
多焦点眼内レンズで起きる頻度は多いですが、単焦点レンズでも感じることはあります。多焦点眼内レンズは同心円状に溝を複数もつ構造をしていますので、より乱反射が起きやすくなります。
また、重症のドライアイや、白内障の一症状として出ることもあります。
夜間の運転時に街頭を見るというような、背景が暗い中で光を見る場合に限って、光の周りに薄い輪っかをかけたように見える現象と、光が花火のようにまぶしく広がる現象を起こします。
夜間の運転時以外ではほとんど出ないのと、術後時間でなれることも多いですので、極度に恐れる必要はないと思います。
しかしタクシー・トラック運転手の方のように、明らかに夜間運転する機会が多い方の場合は、慎重に考える必要があります。
また、多焦点眼内レンズの数少ない欠点となりますので、レンズメーカーも改良をかさねておりますので、新型のレンズほど感じにくくなっています。(アルコン社の3焦点レンズ:パンオプティクスや、ジョンソンエンドジョンソン社の連続焦点レンズ:シナジーなど)
術後何か月も経過して気になる場合には、遮光眼鏡という医療用サングラスで緩和する方法もありますが、それでも解消しない場合リスクをともないますが、ハロー・グレアがほとんど出ない単焦点レンズに交換する手術を選択することもあります。
多焦点眼内レンズは、導入以来レンズの改良がすすみ、眼鏡を使用する機会を減らすことができ、より自然な見方を享受できるよい選択肢です。(選定療養となり、負担額は増えてしまいますが)
ハロー・グレアの性質についてご理解いただいたうえでご選択いただければと思います。
視神経乳頭陥凹拡大とは
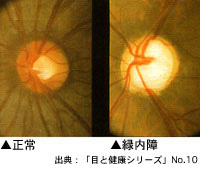
視神経乳頭陥凹拡大とは、眼科の健康診断で指摘されるものでもっとも多いものになります。言い換えると、緑内障の疑いということになります。
視神経とは網膜で感じた情報を脳に伝える働きをしており、視神経乳頭とは、視神経が眼球から外に出る出口をいいます。
視神経乳頭の中央にくぼみ:陥凹がありますが、視神経が傷害されて少なくなると、陥凹が拡大します。視神経全体に対する陥凹の割合が60-70%をこえると異常に大きいと判定されます。
視神経が傷害されて、視野がせまくなっていく病気が緑内障です。
視神経乳頭陥凹拡大を指摘された方のすべてが、正式に緑内障の治療が必要になるわけではありません。
生まれつき視神経乳頭陥凹が拡大している方もおられます。眼科を受診していただくと、視力検査・眼圧検査・眼底検査・OCT・視野検査などをおこなって総合的に緑内障かどうか診断します。
とくに重要なのが視野検査になります。患者様の見方の状態を正確につたえてくれるためです。ついでOCTという検査が重要になります。視神経の障害の程度を立体的に計測し、同年齢の方と比較した、客観的なデータを出してくれるためです。(比較して、眼底カメラでの視神経乳頭陥凹拡大の測定は経験にもとづく主観的評価になります。)
視神経乳頭陥凹が拡大している状態を直接なおしたり、回復させることはできません。残念ながら生活で改善することもできませんが、緑内障が始まらないか、管理していくことが重要になります。
緑内障とは

緑内障とは、眼球の一番奥にあり、脳につながる視神経が障害される病気です。症状は視野がゆっくりと欠けていくことです。
発症してすぐは、視野障害の範囲がせまいことと、反対の目の補って見せる力で気づかれることは少なくなります。
原因は、ご本人の視神経の耐えれる強さをこえて眼圧が上がることです。眼圧の正常値は10-21です。人間ドックなどで計測することもありますが、眼圧正常範囲でも緑内障になってしまう、正常眼圧緑内障が日本人では特に多いので、眼圧がよくても安心はできません。
また眼圧は変動することはよくあり、日内変動や、季節変動があります。眼圧を複数回測定しないと、目薬の効果は判定できません。
緑内障になりやすい原因はいくつかわかっています。強い近視があること、家系内に緑内障をもっていること、低血圧・冷え性など血液の循環の悪さがあること、などです。糖尿病が状態が悪い場合に重症のタイプを引き起こすこともあります。
一般的に年単位でゆるやかに進行しますが、回復できない障害となってしまいます。進行すると運転ができなくなったり、仕事に支障となったりしてしまいます。
年齢とともに増えていき、40歳以上では17ー18人にお一人がなることが大規模スタディでわかっています。女性の方が男性より多くなります。失明原因の第一位で眼科のもっとも重要な病気です。
治療は目薬で眼圧を下げることが主体ですが、点眼で眼圧・視野のコントロールが難しくなった場合、レーザーや手術をおこなうこともあります。
緑内障の点眼は種類が多く、点眼回数は1-2回のものが多いです。点眼としては強いものが多く、刺激感・充血を感じることはすくなくありません。また一部に強い副作用が出ることもありますので、注意が必要となります。
眼圧・視野の反応をみて、効果が弱い場合は、点眼を変更したり、追加したりします。
完全に回復できない病気ですので、治療は、一生涯にわたります。根気よくつきあっていく必要があります。軽症のうちは自覚症状にとぼしいですが、治療を継続することで、将来の見方が違ってきますので、とにかく点眼を続けることが重要になります。
お若くして発症すると治療が難しくなりやすいです。
予防としては、データは少ないのですが、有酸素運動がよいことはわかっています。
閉塞隅角緑内障とは
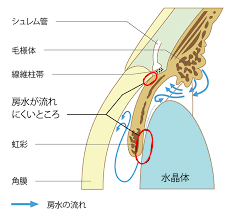
隅角とは、角膜(くろめ)と虹彩(ちゃめ)の交わる場所で、目のまわり全周に存在しています。目の内部を栄養する水(房水)が目の外に抜ける排泄溝の役割をしています。閉塞隅角緑内障は、その場所がせまくなって、房水が逃げにくくなっている状態です。目詰まりともいいます。
水が逃げなくなると、目の中にたまることで眼圧を上げて、かすみ、光の周囲に輪をかけて見える、目の奥の痛み、頭痛などを自覚します。眼圧が上がった状態が長期間持続すると、視神経を傷害して視野の欠けを残してしまいます。
目が小さい遠視の方、高齢の方、男性より女性に多いです。目が小さいためにもともと隅角がせまいためです。
閉塞隅角緑内障はゆっくりと隅角が閉塞し、眼圧がゆるやかに上がる慢性型と、急に閉塞が完成して、眼圧が急激に上昇する急性型にわかれます。
慢性型では、眼圧がゆるやかに上昇して、最大でも30mmHg程度ですので、ほとんど自覚症状なく、視野障害を生じます。治療は、点眼治療をおこないますが、白内障手術・緑内障手術・レーザー(レーザー虹彩切開術)をおこなうこともあります。
白内障手術では、薄い眼内レンズをいれることで、隅角を後ろから圧迫しないようにできますので、目の形状を改善する根本的な治療法になります。
急性閉塞隅角緑内障では、眼圧が50~70mmHgに突然に上がりますので、激しい、目や頭の痛み、吐き気、嘔吐を生じます。そのため内科や脳外科のほうに受診されて、眼科受診が遅れる場合もあります。
治療は、緊急手術が必要になります。白内障手術・緑内障手術(周辺虹彩切開術)・レーザー(レーザー虹彩切開術)を入院でおこないます。
手術を受けられるまでの期間が長いと、視野が大きく欠けてしまい回復できないこともあります。
また閉塞隅角緑内障では抗コリン作用を持つ薬剤で、急に眼圧が上がり悪化する可能性があるのです。
抗コリン作用を持つ薬剤は、抗不安薬、風邪薬、気管支拡張薬、心臓の薬、下痢の薬、頻尿の薬、パーキンソン病の薬、麻酔の前投薬など多岐にわたります。
当院では、ご希望の患者様に、緑内障カードをお渡しして眼開放型と狭い閉塞型を記入しますので、ほかの病院にかかる際に、呈示していただければ、主治医の先生は薬を安心して投与いただけます。
飛蚊症とは

飛蚊症とは、何もないはずの空気中に見える浮遊物を総称していいます。言葉通り、虫や、さらに点、糸の形をしていることが多いですが、さまざまな形状をとります。また色も黒いことが多いですが、灰色、白っぽくみえることもあります。
背景が明るく、均一な条件で感じやすくなりますので、青空や、室内の白い壁で自覚されることが良くあります。
また、光視症という光が走ってみえる現象が同時にみえることもあります。
飛蚊症は加齢とともに増えますが、安全なものと、病的なものにわかれます。
ほとんどが安全な生理的飛蚊症です。原因として目の中間の組織:卵の白みにあたる、硝子体というゼリーが汚れてきていることが原因です。中高年の多くの方が経験されるようになります。
目を動かすと、眼球の中を汚れが動き、それを感じ取っているのです。
症状の波があり、増えたり、減ったりを繰り返します。
注意が必要なのが、病気の初期症状としての飛蚊症になります。網膜剥離・眼底出血・ぶどう膜炎などの重篤な、手術が必要になることがある病気のサインとして出てくることがあります。
とくに網膜剝離は進行がはやく、視力を大きく脅かすことがある病気です。また、現在は治療成績もよくなってきていますが、早期発見が大事になる病気です。初期で発見できれば、、レーザー治療という、比較的短時間の日帰り治療で回復できますが、悪化した状態では、硝子体手術、バックル手術という入院管理が必要な手術が必要になります。
緊急手術となり、入院期間がある程度におよぶことと、術後眼内に入れるガスを剥離の傷にあてるために、うつ伏せ姿をとらなくてはいけなくなり、患者様のご負担が大きくなります。
当院ではレーザー手術は豊富な治療実績がございます。入院が必要となる手術につきましては複数の連携施設にご紹介させていただきます。
手術は緊急性となりますので、アクセスというより、その時の受け入れ体制で決めさせていただくことが多くなります。
飛蚊症が増えた場合、光視症をともなう場合は、早めの眼科受診をおすすめいたします。光視症は網膜がひっぱられている危険なサインとなります。
光視症とは

光視症とは、何もないところで、光が当たっていないのに、光が見えたり、稲光のようなものが見えたりする現象です。
目の年齢変化の1種で、そういう意味では飛蚊症と似ています。
飛蚊症と同じように、生理的なものと病的なものにわかれます。
年齢変化で、目の中心にある硝子体が、じょじょに縮むときに、光を感じるセンサーの網膜を引っ張ってしまうので、光の信号を発するのが原因です。
硝子体が、網膜からはがれる時にきれいにはがれれば問題ないのですが、硝子体と網膜が部分的につよくくっついている場所があると、悪い場合には、網膜を引っ張りすぎて、傷つけてしまいます。(網膜裂孔・網膜剥離)
また、外傷や打撲後に、同じように硝子体が振動して、または網膜を直接傷害して網膜剝離にいたることもあります。
網膜剝離は進行が早く、視力に大きく影響しますので、光視症を感じたら眼科受診することをおすすめします。
また、光視症のように光が見えたり、ギザギザが見えたりした後に頭痛が出る場合があります。閃輝性暗点という状態です。
繰り返す場合には、一度脳外科で精査を受けられたほうが良いでしょう。
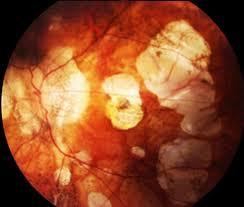
網膜剥離とは
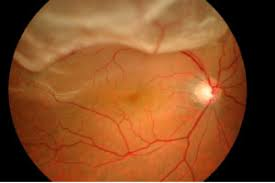
網膜剥離とは、目の奥にあり、光を感じ取るフィルムにあたる重要な組織:網膜が何らかの原因ではがれて浮いてしまう病気です。
代表的な穴ができる、裂孔原性網膜剝離では、剥がれた網膜は栄養を受け取れなくなり、見える力を弱めますので、部分的に見えなくなる視野障害が出ます。
徐々に見えない部分が拡大し、中心部分の黄斑まで剥がれてしばらくたつと失明してしまいます。
病気が出る前に、飛蚊症や光視症:飛びものや、光が見える現象を自覚することが多いです。
年間で1万人に一人しか発生しない比較的まれな病気ですが、放置すると失明につながる怖い病気です。
原因として、比較的若い方が、打撲、格闘技などで目を強く打って起きる場合と、高齢の方が、目の内部;硝子体の年齢変化で内側からひっぱられて起きる場合があります。
したがって、ボールで目を打ったり、転倒して目を打ったりした場合は、年齢を問わず、早めに眼科で眼底検査をされることをおすすめいたします。
薬で治ることはありませんので、手術で治すしかないのですが、日帰りのレーザー手術、入院が必要となる、硝子体手術、バックリング手術、ガス注入術があります。
入院治療では、ガスを眼内に入れて、傷にあてるためにうつ伏せ姿勢をしばらく取らないといけなくなりますので、身体への負担もあります。
早く見つかって軽症の場合はレーザー手術で治せますので、症状があるときには早く病院を受診されることが大事です。
それ以外に、水がたまって浮いてしまう滲出性網膜剝離(有名な中心性網膜炎で起きています。)、網膜が引っ張られて浮いてしまう牽引性網膜剝離などがあります。
硝子体剥離(しょうしたいはくり)とは
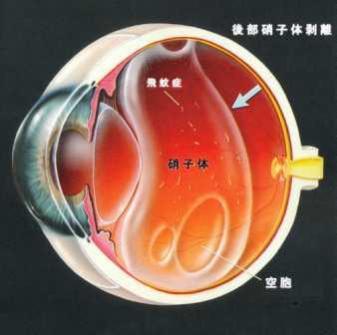
硝子体剥離(しょうしたいはくり)とは、正確には後部硝子体硝子体剥離(しょうしたいはくり)とは、正確には後部硝子体剥離といいます。硝子体とは、卵でいえばしろみに当たる部分で、眼球の内部全体をしめるゼリーのような組織です。
硝子体は年齢とともに、汚れると同時に、液体の部分が増えて、縮んですかすかになっていきます。縮む時に、さらに奥にある、網膜からゆっくりとはがれていきます。これを硝子体剥離といいます。まぎらわしいのすが、網膜剥離とは別の病気です。
硝子体剥離は、中年以上の方でほとんど起きます。ほとんどの方は、問題なく、硝子体が網膜からはずれます。
硝子体剥離を起こすときに、硝子体の中に汚れをだして、飛蚊症(とびもの、浮遊物)を自覚します。また、光が走って見える症状:光視症をともなうこともあります。ごく一部の方で、網膜と硝子体が強くひっついている箇所で、硝子体が網膜をひっぱって傷つけてしまうことで、網膜剥離をおこすことがあります。
また、血管を傷つけることで、眼内の出血(硝子体出血)をおこすこともあります。
つまり、硝子体剥離が、網膜剥離を起こす可能性が、わずかながらあるのです。
さらに、黄斑前膜(おうはんぜんまく)という病気の発症や、進行につながります。黄斑前膜は、光を感じる黄斑の前に余分な膜がはって、変形をおこします。歪みや視力低下の原因となり、進行すると手術が必要をおこないます。
網膜剝離は、視力をおかす重症な病気で、緊急手術が必要になります。
眼底出血とは
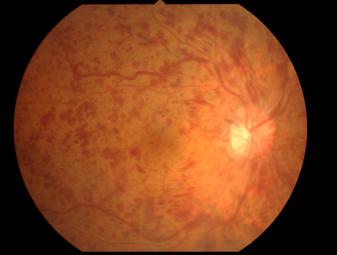
眼底出血とは、眼底とは目の奥にあり、光を感じ取る役割をもつ眼底:網膜の血管の障害から出血を起こす状態です。
糖尿病・高血圧によるものが代表的ですが、加齢黄斑変性・網膜静脈閉塞症・網膜剥離・外傷・全身の血液疾患(腎臓病・白血病)などが原因になるものもあります。
眼球内に出血が溜まり急激に視力を下がる硝子体出血という重症のタイプもあり、この場合急激に視力低下します。
出血そのものの症状は、飛蚊症・視野障害・視力低下などですが通常強くありません。しかし黄斑(おうはん)という感度の高い中心にでると、見にくい場所をはっきり自覚するようになります。
したがって、健康診断で発見されることも多いです。
両目で普通にみていると気づきにくいため、ときどき片目ずつで見てみると発見できることがありますので是非ためしてみてください。
病状によって、レーザー・手術・硝子体注射が必要なことがあります。発見の早さで視力回復に差がでることもよくありますので、早めに眼科受診されることをおすすめいたします。
糖尿病網膜症・網膜静脈閉塞症は重要な病気となりますので、別にしめしておりますので、よければご覧になってください。
糖尿病網膜症とは
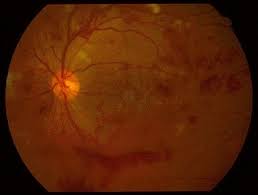
糖尿病は成人病の代表的なもので、食習慣の変化、運動不足で増加しています。新型コロナウイルス感染の拡大も影響している可能性があります。
全身の血管を傷害しますが、目の奥には網膜というカメラのフィルムに当たる組織があり、そこも血管が豊富ですので、コントロールの悪い糖尿病が続くとダメージ:糖尿病網膜症を発症します。
網膜の血流が悪くなり、毛細血管がつまることにより、出血や、白斑(タンパクや脂肪の汚れ)を生じます。進行すると、網膜の中に血流が途絶える部分がでてきます。
血流を増やすためのサイン:VEGFが産生されて、新生血管という、新しいもろい血管が生えてしまいます。これは、自分自身を助けようとする反応ですが、悪い方に働きます。
すぐに破れてしまい、眼内の大出血を起こしたり、かさぶた;増殖膜をのこすので、ひきつれて網膜剥離をおこしたり、目の中の水の出口を詰まらすことで、緑内障をおこしたりします。
いずれも失明につながる恐ろしい病気になります。
もともと怖い病気ですが、糖尿病からくるものは治療成績が悪い難治性になりやすいです。
糖尿病網膜症では初期の出血では自覚症状がありませんので、眼内出血(硝子体出血)や網膜剥離で急に見えなくなることが多いです。
治療はまず、共通して血糖をゆっくりと下げることです。急に下げると網膜症は悪化することがありますので要注意です。ある程度、網膜症が進行した状態(増殖前糖尿病網膜症)で、レーザー治療を開始して、進行を予防します。
レーザー治療は日帰りですが、1回10分程度の治療を繰り返す必要があります。
鈍い痛みを感じることもありますのでストレスをかける治療となってしまいます。また網膜を焼き付けることで、悪化している網膜の機能を弱めますので、すこし視界がせまくなったり、色の識別がおとろえたり、暗いところで見にくさを自覚することもあります。比較的治療費も高くなりますので、医師と患者様の信頼関係をきずいて続けていく必要があります。
また、糖尿病で視力を下げる原因として、黄斑浮腫もあります。黄斑という視力の機能が集中している箇所に水ぶくれを起こして視力が下がります。中心がみにくい、歪んで見える、という自覚になります。
これに対しては、注射療法をおこなっています。ステロイド;ケナコルトの注射と、抗VEGF薬;アイリーア・ルセンティスを使い分けています。
網膜静脈閉塞症とは
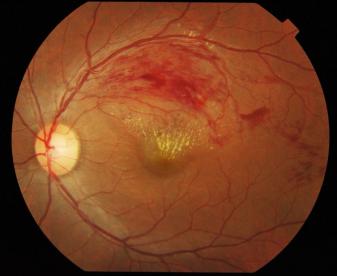
網膜静脈閉塞症とは、高齢者や糖尿病・高血圧・高脂血症・動脈硬化といった生活習慣病をお持ちの方で起きやすい、重症の眼底出血の1種です。
急激な視力低下の原因となります。一部数日から数週間かけてじょじょに完成するタイプもあります。
目の血管の末梢から、心臓に戻る静脈が、詰まって、血管が裂けて出血を起こす状態です。
詰まった場所におうじて、網膜中心静脈閉塞症と網膜静脈分枝閉塞症にわかれます。網膜中心静脈閉塞症の方がより、中心に近い部位で閉塞しますので重症です。
出血量は多くなりますが、眼底出血そのもので見えなくなるよりも、網膜の水ぶくれ(浮腫)で見えなくなります。
視力が下がる、かすむ、中心だけ見えなくなる、見えない場所を自覚するなどです。
この浮腫に対して、抗VEGF療法;硝子体注射(アイリーア、ルセンティス)が良く効いて、視力を回復できますが、タイミングが重要で、発症してから早いほど回復の可能性が高いです。
血管が詰まることによる、網膜の虚血(酸素不足)の程度、範囲によってレーザー治療:光凝固を組み合わせることもあります。
糖尿病網膜症に似た悪い変化、新生血管が生えることを予防するためです。
加齢黄斑変性とは
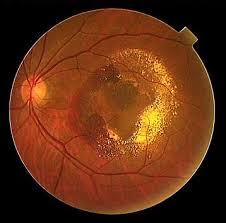
黄斑とは、目の奥の眼底の中心部に存在する組織で、見える機能が集中している重要な組織となります。
その組織が、加齢変化で障害を受ける病気です。黄斑はカメラのフィルムにあたりますので、フィルムがゆがむように、ゆがんでみえたり、薄く見える、大きさが違って見える、中心部分だけ見にくいなどの症状をだします。生活習慣の欧米化にともなって、高齢者で急速に増えている病気です。
治療が難しくなることも多く、失明原因の第4位となっています。
男性に多く、喫煙・紫外線が発生のリスクとなります。滲出型と委縮型にわかれます。
委縮型には有効な治療法は確立されておらず、サプリメントや生活習慣の改善による予防くらいしかありません。サプリメントはさまざまな市販され、インターネットでも購入できますが、有効成分の含有量が重要になります。最近は眼科でもサプリメント販売がみとめられていますので、オキュバイト、レチナバリアなどの製品がおすすめできます。
滲出型に対してはいくつか治療法があり、近年開発された、抗VEGF療法:硝子体注射により治療成績は向上しています。
使用する薬剤は、ルセンティス・アイリーア・ベオビュがあり、病状で選択しています。
効果と安全性のバランスが良いアイリーアを選ぶことが多いです。ルセンティスは高齢者・全身疾患をお持ちの患者様にも安全に投与できます。ベオビュは比較的強い効果がありますが、ごく一部ですが視力障害も報告されていますので、ほかの薬剤で効果が弱い患者様が対象と考えています。
しかし、視力が回復することは多くなく、視力、見方を維持する目的となること多いです。
光線力学療法:PDTという治療も選択肢のひとつです。これは光感受性の物質を点滴して、黄斑に集めて、レーザーであわく広く照射する治療法です。総合病院でしか設備がないこと、高額になること、施行後2日間、日光を浴びないようにする制限など、ご負担の強い治療法です。したがって、注射を複数回おこなっても改善しない患者様が対象となります。
また、一度の注射で治る患者様はまれですので、繰り返す必要があります。治療が長期間にわたりますので、精神的・経済的に負担をかけてしまいます。
あわせて、禁煙や緑黄色野菜を多くとる、軽い運動をする、糖尿病や高血圧のコントロールよくするなども地道におこなうと良いでしょう。
ドルーゼンとは
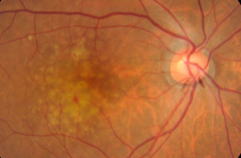
ドルーゼン自体で視力がさがることはありませんが、ドルーゼンが増えることは、網膜色素上皮の機能低下をあらわしており、加齢黄斑変性のリスクが確実に上がります。
ドルーゼンを直接取ったり、減らしたりすることはできませんが、加齢黄斑変性にならないように気をつけることが重要になります。
加齢黄斑変性を予防するための生活上の注意点はいくつかあります。まず一番重要なのは禁煙をすることです。喫煙は加齢黄斑変性の最大のリスクとなりますので、ドルーゼンが発見されたら是非禁煙をこころがけてください。
紫外線も加齢黄斑変性のリスクを高めますので、UVカットの眼鏡を装用することは有効です。
また、食習慣の改善も重要です。有名なルテイン以外に、ビタミンC,E,ゼアキサンチン,亜鉛などを含む食物を積極的にとりましょう。たとえば緑黄食野菜:ほうれん草、ブロッコリー、ニンジン、パセリ、ほかには牡蠣、オレンジなどにふくまれています。
適度な運動も効果がありますので、散歩・ジョギングなど続けやすいものをはじめてもよいでしょう。
また補助治療としてサプリメントも検討して良いと思います。インターネット、テレビでいろいろなものが宣伝されていますが、有効成分が必要量ふくまれていることが重要です。
大規模試験をもとに有効性が証明されたものを採用している眼科はありますので、まず眼科を受診しておたずねするのが良いと思います。
黄斑前膜とは
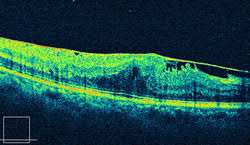
黄斑前膜とは、網膜前膜、黄斑上膜ともいいます。眼科の検診で指摘される項目で代表的な病気のひとつです。
加齢とともに増えていき、中高年の方では、無症状のものをふくめるとかなりの頻度で発生しています。
黄斑とは、目の奥にある眼底の中心部にあり、見える機能が集中しているもっとも重要な組織になります。
人間はほとんど黄斑の1点でものを見て感じ取っているのです。
この黄斑の前に、余分な膜がはってしまう状態で、黄斑を変形させることでさまざまな症状をだします。
黄斑が障害される点では共通する、加齢黄斑変性と似た症状になります。
症状は、ものが歪んで見える、大きく見える、かすむ、視力が低下するなどです。
点眼や内服で回復することはありませんので、手術でしか回復できません。手術では、原因となっている膜をピンセットで取り除き、あわせて、内部からひっぱっている、眼内のゼリーの組織:硝子体をとってしまいます。
多くの場合、白内障の手術を同時におこないます。
硝子体手術を見やすくするため、また硝子体単独手術をおこなっても、白内障が進行してしまうためです。
手術後、ゆるやかに黄斑の変形がもどって症状と視力が回復しますので、回復まで数カ月要することも多いです。
また、黄斑が変形する期間が長いと、手術が成功しても、症状が回復できないこともありますので、適切な時期に手術を受けられる必要があります。
したがいまして代表的なゆがみの症状を自覚されましたら、早めの眼科受診をおすすめいたします。
黄斑円孔とは
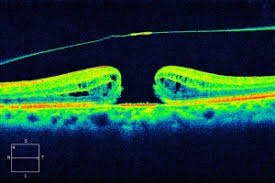
黄斑円孔とは、目の奥:眼底の中心部にあり、見るための機能が集中している黄斑部(おうはんぶ)に加齢変化で穴があいてしまう病気です。
恐ろしいような感じがしますね。実際患者様にお伝えすると大きいショックを受けられる方がほとんどです。
黄斑部は、前方からはいってきた光が直接あたる場所です。直径2mm程度の小さい組織ですが、見えるための機能が集中しています。そこに穴があくために、歪んでみえる、中心だけ見えないという症状からはじまり、進行して穴が完成してしまうと、0.1程度まで視力がさがることもよくあります。
原因は、加齢変化です。眼底の内部は、硝子体(しょうしたい)という、水をふくんだゼリーのような組織でうめれらています。硝子体は年齢とともに、水の成分が増えて、徐々に収縮していきます。黄斑と硝子体がつよくひっついている方で、収縮を起こすときに、黄斑がひっぱられて穴があいてしまうのです。
女性にやや多く、近視がつよい方でも起きやすくなります。
治療法は残念ながら手術しかありません。
ひっぱる力をくわえている硝子体を取り除きます。網膜のもっとも上側にある内境界膜をはぎ取ることで、手術の成功率は向上しています。
同時に目の中にガスを入れ、ガスを円孔にあてることで穴が閉じるようにします。ガスは軽いので上に上に上がっていくので、ガスを中心の穴にあてるために、しばらくうつ伏せ姿勢を続けなければいけません。最近ではうつ伏せする期間を短くして負担がすくなくなるようにしています。
ほとんどの症例で白内障手術も同時におこないます。穴が閉鎖しても視力が回復するのに、月単位で時間が必要になります。また中心が見えにくいなど後遺症をのこすこともあります。
黄斑前膜と同様に手術する時期がおくれると回復しにくくなることがあります。
網膜色素変性症とは
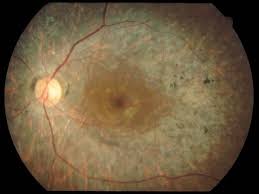
網膜色素変性症とは、ゆっくりではありますが、進行性の目の奥の病気です。
症状は、夜盲(暗がりで見えにくい)から始まることが多く、進行すると視界が徐々にせまくなっていきます。
ただし、進行の度合いには個人差が大きく、中心しか見えなくなるくらい、視野が狭くなる患者様から、日常生活にまったく支障なく過ごされる患者様までさまざまです。
だいたい3,000人から8,000人にお一人くらいしかおられませんので、比較的まれな病気になります。遺伝性と非遺伝性が半々になりますので、必ずしも遺伝するわけではありません。
根本的な治療法は確立されておりません。アダプチノールという内服薬を投薬することがあります。
進行すると、視野と視力がともに障害されます。視覚障害者として認定されたり、指定難病ですので、障害年金を受け取れる可能性もございます。
当院では、その申請のお手伝いをおこなっております。(確定診断のために網膜電図が必要と判断しましたら総合病院をご紹介することはあります。)
眼球打撲とは
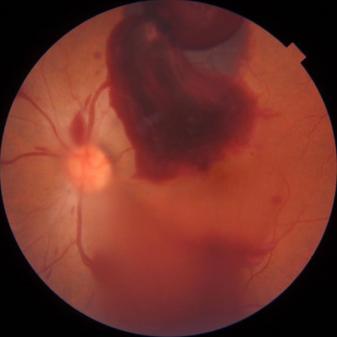
眼球打撲とは、ボールなどが目に当たる、こぶしでなぐられる、転倒して、床などに打つ、などして目に強い外力が加わる状態です。目の様々な組織にダメージをおよぼします。
まず、目の一番表面にある角膜(くろめ)に傷をつくることはよくあります。強い痛みや、中心におよぶと視力を低下します。通常目薬でなおります。とがったものが当たった場合、まれにですが、角膜を突き抜けて目の中心にはいってしまうと緊急手術が必要になります。
また、結膜(しろめ)に障害をおこして、しろめの下側の血管から出血(結膜下出血)したり、大きく切ってしまった場合、ぬいつける手術が必要になることともあります。
瞳をかたちづくる虹彩(ちゃめ)にダメージをくわえると、瞳が閉じにくくなることもよくあります。しばらくまぶしさが続きますが、ほとんどのものは目薬で治ります。また虹彩の根本にある血管が切れて、前の空間に出血(前房出血)することがあり、視力を低下させますが、よほどの量でない限り、安静と内服薬で吸収されます。
目の中間にある水晶体に強い衝撃がくわわると、水晶体がずれたり、眼内に落ち込んだりすることもあります。いずれも征服する手術が必要になります。また白内障が進行し、手術時期をはやめることもあります。
目の一番奥にあり光を感じとる網膜を傷害して、水膨れを(網膜振とう)おこしたり、傷をつける(網膜裂孔・網膜円孔)ことがあります。網膜振とうの場合は自然に治ることが多いですが、網膜裂孔・網膜円孔では、傷はいずれ広がって網膜剥離を起こしますので手術が必要になります。網膜の中心の黄斑(おうはん)に穴をあける状態(黄斑円孔)場合もありやはり手術が必要になります。
網膜の血管が切れて、出血(網膜出血・硝子体出血)をおこすこともあります。出血の量や部位によって手術が必要になることがあります。硝子体出血はとくに急激に視力をさげてしまいます。
目と脳をつなぐ視神経に強い衝撃がくわわって腫れをおこして見えなくなることがあり(視神経炎)この場合は、急いでステロイドの点滴をおこなう必要があり、入院が必要です。
当たる衝撃が強い場合、目の周りにある骨の壁が骨折して、眼球がはまって動きを悪くすることもあります。格闘技などで起こるケースもあります。この場合、ものが二重に見える場合があり、緊急ではありませんが、症状がつよいと手術をおこないます。
このように様々な病気の原因になりますので、軽くても眼を打った、ぶつけた場合は眼科受診されることをおすすめいたします。
アイフレイルとは

フレイルとは、眼科にかぎらず、いろいろな診療科で提唱されている概念です。健康な状態から病気を発症するまでの移行期、未病の状態をいいます。
我が国が超高齢社会をむかえるにあたり、厚労省もフレイル対策を重視しており、2020年より75歳以上の後期高齢者を対象に『フレイル検診』がはじまりました。
眼も加齢とともにさまざまな能力が衰えていきますが、内的・外的ストレスがくわわることにより、目の病気(白内障・緑内障・加齢黄斑変性症・糖尿病網膜症・高血圧性網膜症・網膜静脈閉塞症)を発症して、視機能低下します。
そうなることで、移動機能や社会活動が制限され、うつ病・認知症などを発症しやすくなります。
『若い時より、なんとなく見えにくくなった』という症状は多くの方が実感されていると思います。老視や白内障といった、ありふれた病気、治療がむずかしくない病気であればよいのですが、一部に、緑内障・加齢黄斑変性症・糖尿病網膜症といった難治性の病気の初期症状がふくまれている可能性もあります。
これらは適切な時期に治療をしないと、回復が難しくなります。
以下にアイフレイルチェックをおしめしします。2つ以上あてはまると、アイフレイルの可能性がありますので、一度眼科受診されることをおすすめいたします。
◆目が疲れやすくなった
◆夕方になると見にくくなることがある
◆新聞や本を長時間見ることが少なくなった
◆食事のときにテーブルを汚すことがある
◆眼鏡をかけてもよく見えないと感じることが多くなった
◆まぶしく感じやすい
◆まばたきしないとはっきり見えないことがある
◆まっすぐの線が波打って見えることがある
◆段差や階段で危ないと感じたことがある
◆信号や道路標識を見落としたことがある